Среди большого количества инфекционных заболеваний есть такие, которые наиболее часто встречаются в детском возрасте. Многие относятся к этим болезням несерьезно, считая их безобидными для взрослых, но фактически это не так. Одной из таких «детских болезней» является краснуха: симптомы у взрослых отличаются от таковых в детском возрасте. Известны 2 пути передачи краснухи: респираторный и трансплацентарный. У взрослых это заболевание протекает намного тяжелее, чем у детей, и вызывает наибольшее количество осложнений.

Пути передачи краснухи
В 2016 г. в России зарегистрировано 8 случаев краснухи, и все они — среди людей старше 17 лет. За последние годы доля взрослых в общей структуре патологии увеличилась на 22%. Бывают случаи повторного заболевания, несмотря на то, что взрослые переболели краснухой в детстве. Особенно опасна эта болезнь для беременных женщин, так как она приводит к многочисленным тяжелым врожденным патологиям у новорожденных. Согласно медицинской статистике, отсутствие иммунитета к вирусу краснухи у женщин детородного возраста достигает 35%. Поэтому необходимо знать, как передается краснуха. Долгое время акушеры не придавали значения этому заболеванию, и лишь в начале 40-х гг. прошлого столетия австралийские медики выявили, какой риск вирус представляет для плода.
Для краснухи присущи все черты неуправляемой инфекции:
- цикличность всплесков заболевания;
- периодичность подъема инфицирования составляет 3-5 лет, но широта распространения непредсказуема;
- повсеместное появление единичных случаев.
Заболеваемость краснухой в значительной степени снижена благодаря иммунизации. В США в 1964-1965 гг. во время эпидемии зарегистрировано 12,5 миллионов случаев краснухи. В 2013 г в Польше было более 13 тыс. случаев заболевания. В рамках Национального проекта в сфере здравоохранения в России проводится интенсивная дополнительная вакцинация взрослых до 25 лет.
Увеличение числа заболевших краснухой у взрослых людей при снижении общего уровня заболеваемости связано с тем, что прививочный иммунитет с годами ослабевает, а естественный — не вырабатывается, так как в детском возрасте эти люди не болели. Отсутствие антител в крови ведет к тому, что взрослые становятся беззащитными к этой инфекции.
Краснуха является острой инфекционной болезнью, которая циркулирует только в человеческой популяции. Источником заражения может быть только больной человек (или носитель вируса).
Пути передачи краснухи характеризуются высокой контагиозностью:
- воздушно-капельный способ заражения при общении с больным человеком;
- передача вируса через плаценту от беременной женщины к плоду.
Вирусы выбрасываются в воздух больным человеком в составе мельчайших капелек слизи при чихании или кашле. Эти частицы, перемещаясь по воздуху, попадают рядом стоящему человеку на слизистую оболочку глаз, рта или носа, в результате чего и начинается заражение. Инфицирование также может произойти после контакта рук с зараженной поверхностью и при последующем прикосновении к носу или рту.
После контакта с больным человеком вирус проявляет себя не сразу, а по истечении 2-3 недель. Опасность представляет и то, что первые симптомы напоминают банальное ОРЗ. Совпадает и сезонность заболеваний — осень-зима. Активное распространение патологических микроорганизмов от инфицированного взрослого начинается уже с 5-го дня инкубационного периода. Наиболее заразным является тот период, когда на теле больного наблюдается сыпь.
Краснуха: симптомы у взрослых
Заболевание может протекать в легкой форме, без выраженной симптоматики, и в типичной форме. При типичном течении болезни признаки инфицирования выявляются в разной степени. Чаще всего наблюдается яркое проявление клинической картины подобных «детских» заболеваний, к их числу относится и краснуха; симптомы у взрослых при заражении следующие:
- Главный признак — сыпь розоватого или светло-красного цвета на кожных покровах. По этому симптому опытный врач может отличить краснуху от других похожих инфекционных заболеваний. У детей сыпь проявляется в виде многочисленных отдельных «точек» и возникает раньше по срокам от начала заболевания. У взрослых характер сыпи несколько иной — пятна больше, они сливаются между собой и образуют обширные эритемы на коже; появляются они позже. Обычно покраснение покровов начинается в заушной области, а затем переходит на остальные части тела — верхние и нижние конечности, спину, ягодицы. Во многих случаях сыпь появляется и на внутренней поверхности щек во рту, на слизистой неба, что причиняет дополнительный дискомфорт. Продолжительность высыпаний на кожных покровах и слизистых также дольше, чем в детском возрасте — более 5 суток.
- Высокая температура в первые сутки заболевания. Иногда уровень температуры тела достигает 40 градусов и ее трудно сбить. Высокая лихорадка держится долгое время.
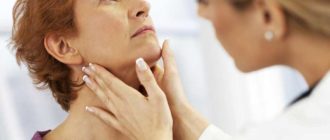
- Воспаление лимфатических узлов. В первые сутки течения болезни наблюдается увеличение лимфоузлов любой локализации — шейных, подмышечных, паховых и других.
Дополнительные симптомы, которые отмечаются у отдельных групп больных:
- Головная боль, появляющаяся в результате интоксикации организма. Этот симптом наиболее ярко проявляется в первые дни заболевания и тяжело поддается устранению.
- Симптомы ОРВИ — насморк, боль в горле и кашель. У детей эти признаки болезни встречаются реже, чем у взрослых. Самочувствие больного напоминает состояние при ОРЗ.
- Болезненность в мышцах и суставах, напоминающая состояние при гриппе. Боль возникает в первые дни и этот симптом затрудняет диагностику краснухи. Воспаление в суставах — полиартрит — чаще отмечается у женщин и девушек и может длиться до 2-х недель. Из-за отечности суставов наблюдается скованность движений.
- Слезоточивость — еще один специфический признак краснухи у взрослых. Глаза больного слезятся от естественного или искусственного освещения, то есть присутствует эффект светобоязни. В темных помещениях заболевшему становится комфортнее.
- Воспаление слизистой оболочки глаз. Через 3-4 суток после инкубационного периода у больного взрослого начинают гноиться глаза. Наиболее выражен данный синдром утром, после сна. К утру скапливается много гноя и становится трудно открыть глаза.
При заболевании вирусом краснухи, одиними из наиболее опасных, являются следующие патологии:
- поражение мозга — энцефалит, менингоэнцефалит, энцефаломиелит;
- другие болезни — пневмония, отит, ангина, артрит, а также геморрагический синдром (кровоизлияния и ломкость сосудов).
Когда корь или краснуха протекают нетипично и трудно точно диагностировать какая именно присутствует инфекция из этих двух, то врачи могут использовать устаревший термин коревая краснуха: симптомы этого заболевания, такие же, как при обычной краснухе.
Для подтверждения диагноза сдают анализ крови, в которой выявляется снижение количества лейкоцитов, увеличение уровня белых кровяных телец и появление плазматических клеток (10-20%). Последние сохраняются в течение нескольких недель после заболевания. Сочетание характерной сыпи, увеличения лимфоидной ткани и появление плазматических клеток в крови являются достоверными признаками краснухи. Наиболее точное подтверждение инфекции проводят при помощи обнаружения специфических антител в крови.
Краснуха при беременности
Краснуха, как вирус очень опасна для женщин во время беременности, так как при заражении на 3-4 неделе беременности более, чем в 50% случаев, у плода возникают тяжелые врожденные патологии. Частота поражения плода зависит от срока беременности и постепенно снижается, на 13-16 неделе она составляет до 7%. Врожденная краснуха у детей вызывает серьезные осложнения. В России на 1000 новорожденных приходится 2-5 случаев синдрома врожденной краснухи ежегодно.
Клинически синдром врожденной краснухи у детей проявляется в следующем:
- Поражения нервной системы — менингит и менингоэнцефалит, подергивания рук и ног (гиперкинез), гипервозбудимость, паралич, уменьшение черепа и головного мозга (микроцефалия).
- Заболевания кровеносной системы — анемия, тромбоцитопения, пороки сердца.
- Другие патологии — катаракта, глухота, геморрагическая сыпь, пневмония, гепатит.
Симптомы краснухи у беременных женщин отягощаются самопроизвольными выкидышами, рождением мертвого плода и смертью ребенка в ранние сроки после рождения.
К группе наибольшего риска среди женщин относятся:
- девушки в период полового созревания;
- женщины детородного возраста;
- студенты;
- работники детских дошкольных и медицинских организаций.
Так как специфического лечения этого заболевания не существует и есть риск распространения заболевания из-за снижения иммунитета у вакцинированных взрослых, то в период планирования беременности всем женщинам рекомендуется сделать прививку от краснухи. Особенно важна прививка для тех женщин, у которых в крови выявлено отсутствие антител к вирусу. Вакцина содержит ослабленный живой краснушный вирус.
Взрослые хорошо переносят прививку, но в редких случаях возможны побочные эффекты:
- повышение температуры до 39 градусов;
- небольшие высыпания на теле;
- увеличение лимфоузлов;
- общее недомогание и слабость:
- ломота в мышцах и суставах.
Прививку взрослым делают в области предплечья, где есть незначительная жировая прослойка. Вакцина может быть как однокомпонентной, так и комбинированной, включать сыворотки от паротита и/или кори, вакцину производят как отечественные организации, так и зарубезные. Прививаться от краснухи слетует тем взрослым, кто не переболел ею в детстве или не проходил вакцинацию.